Best practice
Evidence 2015;7(3): e1000106 doi: 10.4470/E1000106
Pubblicato: 10 marzo 2015
Copyright: © 2015 Cartabellotta. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente l’utilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Le malattie cardiovascolari (CV) rappresentano la principale causa di morte in Inghilterra e nel Galles (quasi 1/3 dei decessi). Si è reso necessario un aggiornamento delle linee guida del National Institute for Health and Care Excellence (NICE) pubblicate nel 2008 (1) alla luce delle nuove evidenze disponibili su: efficacia/sicurezza delle statine, rapporto costo/efficacia modificato dalla disponibilità di un maggior numero di molecole generiche (2), effetti della combinazione di statine con altri ipolipemizzanti (3-5) e nuovi strumenti di valutazione del rischio CV (6). L’aggiornamento delle linee guida include la valutazione del rischio CV e l’adozione di misure per controllare la dislipedemia nei pazienti con diabete di tipo 1 e 2 e malattia renale cronica.
Questo articolo riassume le più recenti raccomandazioni NICE (7) che si basano su una revisione sistematica delle migliori evidenze disponibili e sull’esplicita considerazione della costo-efficacia degli interventi sanitari. Quando le evidenze sono limitate, le raccomandazioni si basano sull’esperienza del gruppo che ha prodotto la linea guida — Guidelines Development Group (GDG) — e sulle norme di buona pratica clinica. I livelli di evidenza delle raccomandazioni cliniche sono indicati in corsivo tra parentesi quadre.
1. Valutazione del rischio cardiovascolare
- Utilizzare lo strumento QRISK2 per valutare il rischio CV nella popolazione generale, inclusi i pazienti con diabete di tipo 2.
- Il QRISK2 non può essere utilizzato in soggetti di età superiore a 84 anni.
- Non utilizzare gli strumenti di valutazione del rischio disponibili nelle condizioni in cui risultano poco affidabili:
- diabete di tipo 1
- velocità di filtrazione glomerulare stimata (eGFR) < 60 ml/min/1,73 mq o albuminuria o entrambi
- malattia CV pre-esistente
- ipercolesterolemia familiare o altre malattie ereditarie del metabolismo lipidico.
- Utilizzare il giudizio clinico per interpretare i punteggi del rischio CV che forniscono spesso valori approssimativi.
- Il rischio CV potrebbe essere sottostimato nei soggetti con alcune comorbidità o in terapia per altre patologie:
- trattamento per HIV
- gravi problemi di salute mentale
- farmaci che possono causare dislipidemia, quali antipsicotici, corticosteroidi o immunosoppressori
- patologie infiammatorie sistemiche, come il lupus eritematoso sistemico
- farmaci antipertensivi o ipolipemizzanti
- recente disuassefazione al fumo
- obesità severa (BMI > 40).
1.1. Comunicazione al paziente della valutazione del rischio e del piano terapeutico
- Durante la visita dedicare un tempo adeguato e utilizzare un linguaggio semplice per fornire informazioni sulla valutazione del rischio CV.
- Informare il paziente sul rischio CV assoluto e sui benefici/rischi di un intervento in un periodo di 10 anni attraverso:
- presentazione di specifici rischi e benefici
- illustrazione numerica del rischio assoluto di eventi
- uso di diagrammi e testi appropriati.
- Per coinvolgere attivamente i pazienti nella riduzione del loro rischio CV:
- chiedere cosa gli è stato già eventualmente comunicato sul proprio rischio CV e cosa ne pensano a riguardo
- sondare le loro convinzioni riguardo a cosa determini le loro future condizioni di salute perchè può influire sulla loro capacità di impegnarsi a modificare il proprio profilo di rischio CV
- valutare la disponibilità a modificare il proprio stile di vita (dieta, attività fisica, fumo, alcool), a sottoporsi a indagini diagnostiche e ad assumere farmaci a lungo termine
- informarli dei possibili scenari futuri basati sulle migliori evidenze disponibili
- coinvolgerli nello sviluppo di un piano di trattamento condiviso
- verificare che il paziente abbia ben compreso tutto ciò di cui si è discusso.
1.2. Dieta per la prevenzione cardiovascolare
- Tenere conto delle condizioni del singolo paziente (es. trattamento farmacologico, comorbidità , stili di vita) nel fornire consigli sulla dieta.
- È necessario invitare i pazienti a rischio CV o affetti da patologie CV a:
- ridurre l’assunzione di grassi saturi di origine animale, che riduce anche i livelli di grassi monoinsaturi
- sostituire i grassi saturi e monoinsaturi con olio d’oliva o olio di colza e utilizzarli nella preparazione dei cibi
- preferire farinacei integrali
- ridurre l’assunzione di zucchero e prodotti alimentari contenenti zuccheri raffinati, compreso il fruttosio
- consumare ogni giorno almeno cinque porzioni di frutta e verdura
- consumare almeno due porzioni di pesce alla settimana, di cui una porzione di pesce azzurro (le donne in gravidanza dovrebbero limitare il pesce azzurro a non più di due porzioni a settimana ed evitare marlin, squaliformi e pesce spada)
- consumare almeno 4-5 porzioni alla settimana di noci, semi e legumi non salati.
- Non consigliare alimenti o integratori arricchiti di steroli e stanoli vegetali, in assenza di evidenze sulla riduzione del rischio CV.
[Raccomandazioni basate su studi di coorte di bassa qualità e sull’esperienza e l’opinione del GDG]
2. Valutazione del profilo lipidico e consulto specialistico
- Eseguire un profilo lipidico completo (colesterolo totale, HDL e non HDL e trigliceridi) prima di iniziare la terapia ipolipemizzante. Non è necessario prelevare un campione a digiuno.
- I livelli ematici dei lipidi da soli non sono sufficienti per valutare la probabilità di un disordine lipidico familiare, ma devono essere interpretati alla luce dell’esame clinico e dell’anamnesi familiare. È necessario escludere possibili cause secondarie comuni di dislipidemia (es. eccesso di alcol, diabete non controllato, ipotiroidismo, epatopatie, sindrome nefrosica) prima dell’invio allo specialista.
- Se la concentrazione di colesterolo totale è >290 mg/dl, in presenza di una storia familiare di malattia coronarica precoce, prendere in considerazione l’ipotesi di una ipercolesterolemia familiare (8).
- Se la concentrazione di colesterolo totale è >348 mg/dl o quella di colesterolo non-HDL è >290 mg/dl, richiedere un consulto specialistico, anche in assenza di parenti di primo grado affetti da malattia coronarica precoce.
- Se la concentrazione di trigliceridi è >1770 mg/dl e non è imputabile a eccesso di alcol o a scarso controllo glicemico, indirizzare il paziente a cure specialistiche.
- Se la concentrazione di trigliceridi è 885-1770 mg/dl, ripetere la misurazione con un test a digiuno tra 5 e 15 giorni dopo il primo test. Consultare uno specialista se la concentrazione di trigliceridi rimane >885 mg/dl.
- Nei pazienti con concentrazione di trigliceridi 398-876 mg/dl, il rischio CV può essere sottovalutato dagli strumenti di valutazione del rischio.
[Raccomandazioni basate sull’esperienza e l’opinione del GDG]
3. Terapia con statine
In queste linee guida le statine sono raggruppate in tre categorie in base alla percentuale di riduzione del colesterolo LDL. Questa classificazione è stata concordata dal GDG sulla base dell’analisi della letteratura (tabella) (9).
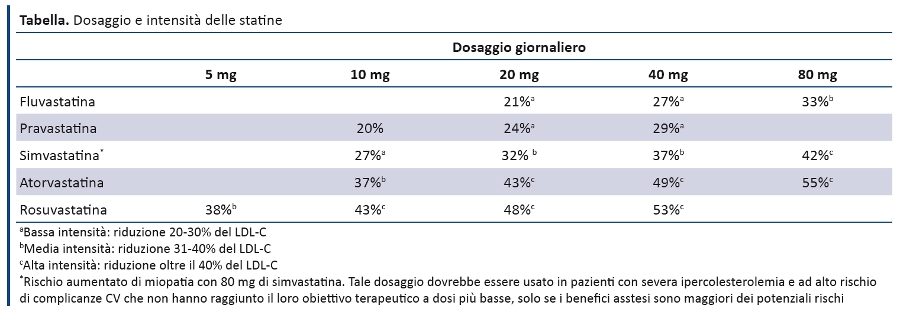
- La decisione sull’opportunità di avviare il trattamento con statine deve essere presa dopo un colloquio informativo tra medico e paziente sui rischi e benefici del trattamento, tenendo conto dei possibili effetti positivi di modifiche dello stile di vita, delle preferenze informate del paziente, di comorbilità , politerapia, stato di fragilità e aspettativa di vita.
- Prima di iniziare il trattamento con statine eseguire esami ematochimici di base e un esame clinico e trattare comorbidità e cause secondarie di dislipidemia. Includere nella valutazione:
- abitudine al fumo
- consumo di alcol
- pressione arteriosa (10)
- indice di massa corporea o altra misura per valutare il grado di obesità (11)
- colesterolo totale, HDL e non-HDL e trigliceridi
- emoglobina glicata (HbA1c)
- funzionalità renale e stima della velocità di filtrazione glomerulare
- transaminasi
- TSH.
3.1. Prevenzione primaria
- Discutere i benefici della modifica degli stili di vita e eseguire una rivalutazione del rischio CV dopo che il paziente ha provato a cambiare lo stile di vita. Se la modifica degli stili di vita è inefficace o inappropriata, iniziare il trattamento con statine per la prevenzione primaria. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Prescrivere atorvastatina 20 mg per la prevenzione primaria ai soggetti con un rischio CV ≥ 10% a 10 anni (stimato con il QRISK2). [Raccomandazione basata su evidenze di qualità da alta a moderata da trial controllati randomizzati, su un’analisi di costo-efficacia e sull’esperienza e l’opinione del GDG]
3.1.1. Pazienti con diabete di tipo 1
- Prescrivere atorvastatina 20 mg per la prevenzione primaria di patologie CV a pazienti con diabete di tipo 1 di età > 40 anni, affetti da diabete da oltre 10 anni, con nefropatia nota o altri fattori di rischio CV. [Raccomandazione basata e sull’esperienza e l’opinione del GDG]
3.1.2. Pazienti con diabete di tipo 2
- Prescrivere atorvastatina 20 mg per la prevenzione primaria di patologie CV a pazienti con diabete di tipo 2, con un rischio CV del 10% o superiore a 10 anni (stimato con il QRISK2). [Raccomandazione basata su evidenze di qualità da elevata a moderata da trial controllati randomizzati, su un’analisi di costo-efficacia e sull’esperienza e l’opinione del GDG]
3.2. Prevenzione secondaria
- Iniziare il trattamento con statine per la prevenzione CV secondaria con atorvastatina 80 mg.
- Utilizzare un dosaggio più basso di atorvastatina in caso di possibili interazioni farmacologiche (es. con claritromicina, azolici sistemici e antimicotici) o di un elevato rischio di effetti collaterali (es. pazienti anziani o con scarsa massa muscolare o con alterata funzionalità renale) o in base alle preferenze del paziente.
[Raccomandazioni basate su evidenze di qualità da elevata a moderata da trial controllati randomizzati, su un’analisi di costo-efficacia e sull’esperienza e l’opinione del GDG] - Non ritardare la terapia per gestire fattori di rischio modificabili. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
4. Pazienti con malattia renale cronica
- Prescrivere atorvastatina 20 mg per la prevenzione primaria e secondaria di patologie CV a pazienti con insufficienza renale cronica. Aumentare il dosaggio, se il colesterolo non HDL non si riduce almeno del 40% e se la eGFR è =30 mL/min/1.73 mq. [Raccomandazione basata su evidenze di qualità da alta a moderata da trial controllati randomizzati, su un’analisi di costo-efficacia e sull’esperienza e l’opinione del GDG]
5. Follow up dei soggetti in terapia con statine
- Dosare il colesterolo totale, HDL e non HDL in tutti i soggetti in trattamento con statine ad alta intensità dopo 3 mesi di trattamento e puntare a una riduzione >40% del colesterolo non HDL.
- Se il colesterolo non HDL non si riduce almeno del 40%, verificare l’aderenza e i tempi di assunzione, ottimizzandoli alla dieta e allo stile di vita. Considerare un aumento del dosaggio se il paziente ha iniziato con meno di 80 mg di atorvastatina ed è a più alto rischio di sviluppare malattie CV a causa di comorbidità o in base allo score di rischio o al giudizio clinico.
- Con i pazienti stabili trattati con statine a bassa o media intensità discutere dei benefici e dei potenziali rischi della terapia con statine ad alta intensità e prendere una decisione condivisa.
- Rivalutare annualmente tutti i farmaci assunti dai pazienti che assumono le statine:
- utilizzare questa opportunità per verificare l’aderenza ai farmaci, la modifica dello stile di vita e dei fattori di rischio CV
- per una discussione informata considerare la necessità di un dosaggio annuale del colesterolo non HDL.
6. Consigli e monitoraggio degli effetti collaterali
- Informare i soggetti in terapia con statine che alcuni farmaci, alimenti e integratori possono interferire con le statine e consigliare di leggere il foglietto illustrativo, o rivolgersi a un farmacista o a un medico prima di iniziare il trattamento con altri farmaci o integratori.
- Ricordare di riprendere l’assunzione delle statine, se il paziente ne ha interrotto l’uso per interazioni farmacologiche o per il trattamento di malattie intercorrenti.
- Prima di prescrivere una statina, chiedere al paziente se ha dolori muscolari persistenti, generalizzati e inspiegabili, indipendentemente dal fatto che siano stati correlati con l’eventuale precedente assunzione di farmaci ipolipemizzanti. Se presenti, misurare i livelli di creatina chinasi (CPK):
- se i livelli di CPK sono oltre cinque volte i valori normali, ripetere la misurazione entro 5-7 giorni. Se i livelli di CPK si mantengono oltre cinque volte i valori normali, non iniziare la terapia con statine
- se i livelli di CPK risultano aumentati, ma meno di cinque volte il limite superiore della norma, iniziare il trattamento con statine a un dosaggio inferiore.
- Invitare il paziente in trattamento con statine a consultare un medico, se insorgono sintomi muscolari (dolore, dolorabilità o debolezza). In questo caso misurare la CPK.
- Se un paziente che ha sempre ben tollerato le statine riferisce dolore o debolezza muscolare, escludere altre possibili cause di dolore muscolare e aumento della CPK. Non dosare la CPK di routine in soggetti asintomatici in trattamento con statine.
- Dosare le transaminasi prima di iniziare la terapia con statine e dopo 3 e 12 mesi dall’inizio del trattamento, ma non ulteriormente in assenza di indicazioni cliniche.
- Non escludere dalla terapia con statine i pazienti con livelli di transaminasi aumentate entro tre volte il limite superiore della norma.
- Non interrompere la terapia con statine nei pazienti con aumento della glicemia o della HbA1c.
- Le statine sono controindicate in gravidanza. Informare le donne in età fertile del potenziale rischio teratogeno di tali farmaci, invitandole a interrompere l’assunzione se esiste la possibilità di una gravidanza. Inoltre, avvisare le donne che programmano una gravidanza di interrompere l’assunzione della statina almeno tre mesi prima del concepimento e di non assumere il farmaco sino al termine dell’allattamento al seno.
[Raccomandazioni basate su evidenze di qualità da alta a moderata da trial controllati randomizzati e sull’esperienza e l’opinione del GDG]
7. Intolleranza alle statine
- Mirare a trattare i pazienti con la dose massima tollerata di statina.
- Informare i pazienti che ogni statina a qualsiasi dosaggio riduce il rischio di patologie CV. In caso di insorgenza di effetti collaterali durante l’assunzione di statine ad alta intensità , discutere le seguenti strategie:
- interrompere il trattamento e provare a ricominciarlo quando i sintomi sono regrediti per verificare se i sintomi sono legati alla statina
- ridurre il dosaggio all’interno dello stesso gruppo di intensitÃ
- sostituire la statina con una appartenente ad un gruppo di minore intensità .
- Consultare lo specialista per altre opzioni terapeutiche per pazienti ad alto rischio di patologie CV (es. malattia renale cronica, diabete di tipo 1, diabete di tipo 2, dislipidemie genetiche) e per quelli con patologie CV intolleranti a tre diverse statine. Il consulto può essere telefonico, con valutazione a distanza, o con visita specialistica.
- Non prescrivere il coenzima Q10 e la vitamina D per aumentare l’aderenza o ridurre gli eventi avversi muscolari correlati al trattamento con statine, perché non vi è alcuna evidenza di beneficio.
[Raccomandazioni basate su evidenze di bassa qualità da trial controllati randomizzati e sull’esperienza e l’opinione del GDG]
8. Altri farmaci
- Non prescrivere abitualmente fibrati, acido nicotinico, farmaci sequestranti gli acidi biliari (resine a scambio anionico) o composti a base di omega-3, da soli o in combinazione con una statina, per la prevenzione delle malattie CV, perché non vi è alcuna evidenza di beneficio. [Raccomandazione basata su evidenze di qualità da elevata a molto bassa da trial controllati randomizzati e sull’esperienza e l’opinione del GDG]
9. Potenziali ostacoli all’implementazione
Queste raccomandazioni introducono come parametro di riferimento il dosaggio del colesterolo non HDL, piuttosto che del colesterolo LDL e riducono la soglia di costo-efficacia delle statine in prevenzione primaria. Nel Regno Unito i soggetti che possono essere trattati con statine saranno identificati tramite con il NHS Health Check, un programma di screening universale per le persone di età compresa tra 40 e 70 anni, finalizzato ad identificare i pazienti con un alto rischio di sviluppare malattie CV, diabete o malattie renali (12).
Sempre più persone chiederanno spiegazioni esaustive sul loro rischio CV, consigli sullo stile vita, informazioni su potenziali benefici e rischi e monitoraggio degli effetti collaterali. Sono stati sviluppati strumenti per aiutare a spiegare il rischio CV e i potenziali benefici del trattamento (13); il NICE sta attualmente sviluppando un sistema di supporto decisionale per il paziente, basato sulla valutazione del rischio CV e sulla prevenzione della malattie CV.
È stata condotta un’analisi di costo-efficacia per confrontare le statine ad alta, media e bassa intensità vs placebo nella prevenzione primaria; nessun trial sulla modifica del rischio CV totale ha valutato contemporaneamente stili di vita e terapia farmacologica. L’analisi di costo-efficacia ha preso in considerazione anche gli altri costi oltre al prezzo del farmaco (es. consultazioni con il medico di medicina generale, test biochimici iniziali e di follow-up). Le statine ad alta intensità sono risultate costo-efficaci con una soglia di costo-efficacia di € 25.040 per anno di vita guadagnato aggiustato per qualità (QALY), in confronto a tutte le altre opzioni per la prevenzione secondaria. Le statine ad alta intensità sono risultate costo-efficaci anche per la prevenzione primaria nei pazienti con livelli di rischio CV al di sopra delle soglie che variano per età e sesso dal 2,4% al 7,3% per atorvastatina 20 mg e dal 3,4% al 11,6% per atorvastatina 80 mg.
10. Quali raccomandazioni per la ricerca futura?
Il GDG ha identificato le seguenti priorità per la ricerca futura:
- Qual è l’efficacia della valutazione della sola età e di altri fattori di rischio, rispetto alla valutazione standardizzata del rischio multifattoriale, per identificare le persone ad alto rischio di sviluppare malattie CV?
- Quando si valuta la costo-efficacia delle statine per ridurre il rischio di malattie CV, la previsione è migliorata dall’uso di un database ricavato da meta-analisi basate su pazienti individuali piuttosto che da quelle che aggregano i risultati di singoli studi?
- Nei pazienti anziani, qual è l’efficacia della terapia con statine?
- Nei pazienti con diabete di tipo 1 qual è l’efficacia delle statine e di altri trattamenti che riducono il colesterolo LDL?
- Nei pazienti senza malattie CV note, qual è l’efficacia e la frequenza di eventi avversi della terapia con atorvastatina 20 mg/die, rispetto a 40 mg/die e a 80 mg/die?



