Best practice
Evidence 2019;11(1): e1000193 doi: 10.4470/E1000193
Pubblicato: 30 gennaio 2019
Copyright: © 2019 Cartabellotta et al. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente l’utilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
La pancreatite è una patologia in grado di ridurre drasticamente la qualità e l’aspettativa di vita (1,2). La pancreatite acuta e la pancreatite cronica sono caratterizzate dall’infiammazione del pancreas: le loro caratteristiche principali sono riportate nella tabella 1. Se la causa non viene identificata e trattata, la pancreatite acuta può recidivare e, nel tempo, diventare cronica. Negli stadi iniziali la pancreatite cronica è caratterizzata sia da esacerbazioni acute che da dolore cronico, oltre che dallo sviluppo di insufficienza esocrina, associata a malassorbimento dei grassi e malnutrizione; anche il diabete è frequente. Con il progredire della malattia, i pazienti tendono a manifestare un numero minore di esacerbazioni ma un dolore cronico sempre più rilevante.
Nella grande maggioranza dei casi sono gli specialisti a gestire la pancreatite acuta, un’emergenza addominale che richiede il ricovero ospedaliero. Tuttavia, anche i medici non specialisti e i medici di medicina generale possono trovarsi ad identificare per primi la forma cronica, oltre che a gestire e monitorare sintomi come dolore, insufficienza endocrina ed esocrina e richiedere i consulti specialistici appropriati.
Esiste una grande variabilità degli interventi utilizzati per il trattamento della pancreatite acuta (3): per questo le raccomandazioni terapeutiche sono spesso contrastanti ed alcuni pazienti hanno difficoltà di accesso ad un’assistenza appropriata. Le nuove linee guida (LG) sulla pancreatite del National Institute for Health and Care Excellence (NICE) mirano a ridurre questa eterogeneità e a migliorare gli outcome (4). Questo articolo sintetizza le raccomandazioni NICE sulla diagnosi di pancreatite cronica, sui bisogni dei pazienti affetti da pancreatite acuta e cronica, sulle modalità per gestire il supporto nutrizionale, su quando richiedere assistenza specialistica e sulle modalità per gestire il diabete di tipo 3c. Per altre raccomandazioni si rimanda alla LG integrale (4).
Le raccomandazioni del NICE sono basate su revisioni sistematiche delle migliori evidenze disponibili e su una esplicita considerazione della costo-efficacia. Quando le evidenze disponibili sono limitate, le raccomandazioni sono basate sull’esperienza del gruppo che ha prodotto la LG — Guideline Development Group (GDG) — e sulle norme di buona pratica clinica. I livelli di evidenza delle raccomandazioni cliniche sono indicati in corsivo tra parentesi quadre.
1. Informazioni e supporto
Nel Regno Unito attualmente mancano o non sono disponibili su larga scala informazioni affidabili su sintomi della pancreatite, complicanze, opzioni terapeutiche, modifiche dello stile di vita e supporto socioeconomico necessario. Ai pazienti affetti da pancreatite acuta e cronica spesso non vengono fornite le istruzioni e il supporto specifico necessari per prendere decisioni relative alla loro salute: ad esempio, severità di malattia, tempo di recupero da un episodio di pancreatite acuta, indicazioni alla chirurgia e ad altre opzioni terapeutiche, disponibilità e indicazione al coinvolgimento di centri specialistici (3). Molto spesso professionisti sanitari non sufficientemtente aggiornati forniscono informazioni errate: le associazioni dei pazienti segnalano questo problema soprattutto in relazione alla gestione della nutrizione e del diabete di tipo 3c (es. consiglio di seguire una dieta priva di grassi, che non è affatto necessaria).
Sebbene non previste dalle LG NICE, alcune risorse indirizzate ai pazienti sono disponibili online (5,6).
- Fornire ai pazienti con pancreatite e a familiari o caregiver (se opportuno) informazioni scritte e verbali il prima possibile dopo la diagnosi sui seguenti aspetti, se rilevanti:
- pancreatite e approfondimenti diagnostici e terapeutici proposti con l’aiuto di diagrammi decisionali
- pancreatite ereditaria (box 1) e pancreatite infantile, incluse informazioni specifiche su counseling genetico, test genetici, rischio nei familiari e consigli sull’impatto della pancreatite su assicurazioni sanitarie e viaggi
- effetti a lungo termine della pancreatite, incluse le conseguenze sulla qualitĂ di vita
- danni al pancreas causati da fumo e alcol
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Suggerire ai pazienti affetti da:
- pancreatite ad eziologia alcolica di astenersi dal consumo di alcol
- pancreatite acuta ricorrente o cronica non correlata all’alcol che il consumo di alcolici potrebbe esacerbare la pancreatite
- pancreatite cronica di smettere di fumare in linea con la LG NICE sugli interventi e servizi per la cessazione del fumo (7)
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Comunicare ai pazienti con pancreatite dove reperire informazioni e supporto affidabili e di alta qualitĂ , come i gruppi di supporto nazionali e locali, reti regionali di patologia e servizi informativi.
- Fornire altre importanti informazioni sulla gestione della pancreatite come:
- consigli nutrizionali, incluse le modalitĂ per assumere la terapia enzimatica sostitutiva, se necessaria (box 2)
- chi contattare per informazioni, anche durante episodi acuti
- supporto psicologico, se necessario (cfr. LG NICE sulla depressione negli adulti (8))
- ruolo dei centri specialistici e dei servizi di cure primarie per i pazienti con pancreatite acuta, cronica ed ereditaria
- esenzioni per patologia, supporto formativo e lavorativo e servizi per le disabilitĂ
[Raccomandazioni basate sull’esperienza e l’opinione del GDG]
|
Box 1. Siti delle mutazioni genetiche piĂą comuni che causano pancreatite
|
|
Box 2: Terapia enzimatica sostitutiva* Quando
Come
*The Clatterbridge Cancer Centre. Disponibile a: |
2. Pancreatite acuta
2.1. Informazioni per pazienti e caregiver
- Spiegare ai pazienti con pancreatite acuta severa e a familiari o caregiver (se opportuno) che:
- l’ospedalizzazione può durare sino ad alcuni mesi e includere il ricovero in terapia intensiva
- per i pazienti che guariscono completamente, la convalescenza può durare almeno tre volte la durata della degenza ospedaliera
- le complicazioni locali della pancreatite acuta si possono risolvere spontaneamente o possono progredire per settimane prima che venga evidenziata la necessitĂ di intervento
- potrebbe essere più sicuro ritardare l’intervento (es. per consentire ad una raccolta fluida di organizzarsi)
- esiste il rischio di recidiva
- mentre i bambini raramente muoiono di pancreatite acuta, circa il 15-20% degli adulti con pancreatite acura severa muoiono in ospedale
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
2.2. Supporto nutrizionale
La maggior parte dei pazienti con pancreatite acuta severa necessita di supporto nutrizionale. Secondo un recente report del National Confidential Enquiry into Patient Outcome and Death (NCEPOD) esiste un’ampia variabilità degli interventi nutrizionali iniziali utilizzati nella pancreatite acuta (9), e i pazienti riferiscono periodi prolungati di digiuno: in realtà nella pancreatite acuta severa o moderatamente severa la nutrizione ritardata non apporta alcun beneficio. La via di somministrazione più sicura è costituita dalla nutrizione enterale.
- Assicurarsi che i pazienti con pancreatite acuta non siano privati dell’alimentazione per via orale con astensione dal cibo in assenza di valide ragioni (es. vomito). [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Prescrivere la nutrizione enterale a tutti i pazienti con pancreatite acuta severa o moderatamente severa. Iniziare entro 72h dall’insorgenza puntando a raggiungere il fabbisogno nutrizionale il prima possibile. [Raccomandazione basata su evidenze di qualità da bassa a moderata da trial randomizzati e sull’esperienza e l’opinione del GDG]
- Prescrivere la nutrizione parenterale ai pazienti con pancreatite acuta severa o moderatamente severa solo in caso di fallimento o controindicazione alla nutrizione enterale. [Raccomandazione basata su analisi di costo-efficacia, su evidenze di qualità da bassa a moderata da trial randomizzati e sull’esperienza e l’opinione del GDG]
2.3. Richiesta di assistenza di secondo o terzo livello
La pancreatite acuta è caratterizzata da una storica inappropriatezza nell’invio a centri specialistici. In alcune realtà ospedaliere opera con successo il modello hub & spoke9. Le seguenti raccomandazioni mirano a standardizzare le richieste di assistenza specialistica:
- Se un paziente sviluppa complicanze necrotiche, infettive, emorragiche o sistemiche della pancreatite acuta:
- richiedere un consulto presso un centro specialistico all’interno della rete di riferimento
- valutare se trasferire il paziente al centro specialistico per il trattamento delle complicanze
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
- In caso di pancreatite acuta nei bambini:
- richiedere un consulto presso un centro di gastroenterologia o epatologia pediatrica e ad un centro specialistico
- valutare se trasferire il bambino al centro specialistico
[Raccomandazione basata sull’esperienza e l’opinione del GDG]
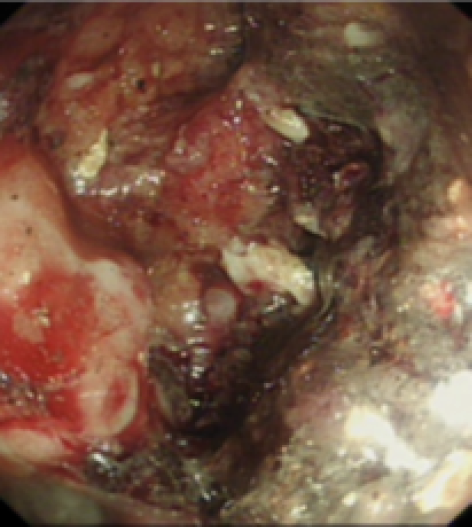
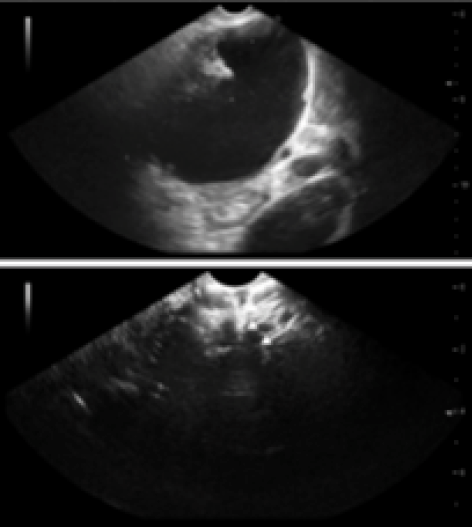
Le Figure 1 e 2 mostrano il trattamento endoscopico delle necrosi pancreatiche infette.
3. Pancreatite cronica
3.1. Sospetto clinico
Le associazioni di pazienti sottolineano che spesso effettuano varie visite prima che la diagnosi di pancreatite cronica sia considerata o confermata. La seguente raccomandazione mira a migliorare la consapevolezza.
- Considerare una diagnosi di pancreatite cronica nei pazienti con episodi cronici o ricorrenti di dolore epigastrico e nel caso richiedere un consulto specialistico. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
3.2. Diagnosi
La diagnosi di pancreatite cronica dovrebbe essere supportata da una storia di dolore epigastrico intermittente, perdita di peso e diarrea da insufficienza esocrina. I pazienti possono mostrare segni di malnutrizione con basso indice di massa corporea e sviluppare il diabete dovuto alla perdita della funzione endocrina. La diagnosi generalmente viene confermata da una TC o risonaanza magnetica. Test iniziali finalizzati ad escludere altre diagnosi includono anche ecografia o endoscopia del tratto digestivo superiore. La diagnosi può essere sospettata nell’ambito delle cure primarie, ma viene solitamente confermata in ambito specialistico.
3.3 Supporto nutrizionale
Senza adeguato apporto nutrizionale, i pazienti con pancreatite cronica possono sperimentare dolore dopo i pasti, perdere peso per la mancanza di enzimi pancreatici e sviluppare il diabete. Ciononostante, alcuni pazienti con pancreatite cronica non vengono valutati da un dietista e pochi dietisti sono specializzati in pancreatiti.
- Essere consapevoli che tutti i pazienti con pancreatite cronica sono a rischio di malassorbimento, malnutrizione e peggioramento della qualità di vita. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Utilizzare protocolli in accordo con il centro di riferimento per valutare la necessità di un consulto di un dietista, inclusi consigli su tipo di alimentazione, supplementi e terapia sostituiva enzimatica a lungo termine, e quando avviare tali interventi. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Richiedere una valutazione da parte di un dietista per tutti i pazienti con diagnosi di pancreatite cronica. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Per raccomandazioni sul supporto nutrizionale nei pazienti con pancreatite cronica correlata all’alcol, si rimanda alla sezione sulle pancreatiti alcol-correlate nella LG NICE su disordini da abuso di alcol (10).
3.4. Analgesia
Il dolore addominale è il sintomo predominante riferito dai pazienti. Un approccio pragmatico consiste nel seguire la scala del dolore dell’Organizzazione Mondiale della Sanità . Gli oppiodi sono comunemente utilizzati nel trattamento della pancreatite cronica e delle sue esacerbazioni, ma crescenti evidenze dimostrano che il loro uso a lungo termine può essere nocivo e non devono essere il trattamento di prima linea solo perché il dolore è di origine pancreatica. Nei pazienti con pancreatite cronica, infatti l’utilizzo di oppioidi può modificare la percezione del dolore e i pazienti possono sviluppare paura dell’insorgenza del dolore ed aumentare l’uso di oppioidi. La sovraprescrizione di oppioidi, in particolare ad alte dosi, è stata correlata con un aumento di mortalità (11). Il GDG non è stato tuttavia in grado di formulare raccomandazioni sul controllo del dolore e sull’utilizzo di oppioidi nella pancreatite per mancanza di sufficienti evidenze. Sono necessari ulteriori studi sul trattamento del dolore cronico nella pancreatite.
4. Diabete di tipo 3c
Si tratta di un diabete secondario a malattia pancreatica, dovuto alla distruzione dell’architettura e della fisiologia del pancreas. Può essere scambiato con il diabete di tipo 2, ma patologia e decorso sono differenti (box 3). Vi sono limitate evidenze sulle modalità per trattare questo tipo di diabete che colpisce fino all’80% dei pazienti con pancreatite cronica e può anche subentrare dopo una pancreatite acuta.
|
Box 3. Diabete di tipo 3c (diabete del pancreas esocrino) (12) Causa
Incidenza
|
Il diabete di tipo 3c generalmente richiede un trattamento specialistico di secondo livello con supporto anche sul territorio. In assenza di ulteriori studi, bisognerebbe seguire le raccomandazioni attualmente disponibili.
- Rivalutare ogni 6 mesi i pazienti con diabete di tipo 3c per i potenziali benefici della terapia insulinica. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
- Per le evidenze circa la gestione del diabete di tipo 3c, seguire le LG NICE esistenti:
- sul diabete tipo 2 per i pazienti che non necessitano di terapia insulinica (13,14)
- sul diabete tipo 1 per i pazienti che richiedono terapia insulinica (14-16)
5. Coinvolgimento delle cure primarie
Considerato che molti pazienti con pancreatite vengono gestiti sul territorio, è importante creare una collaborazione tra cure primarie e secondarie. Le informazioni che dovrebbero essere condivise con le cure primarie e le azioni da intraprendere includono:
- Dettagli sulle modalità di assunzione della terapia enzimatica sostitutiva (incluso il décalage della dose se necessario). [Raccomandazione basata sull’esperienza e l’opinione del GDG]
Questo è fondamentale per una buona qualità di vita nei pazienti che necessitano di tale trattamento (box 2).
- Dosare l’HbA1c almeno ogni 6 mesi nei pazienti con pancreatite cronica. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
Vi è un elevato tasso di diabete secondario a pancreatite e i sintomi classici possono non essere presenti. I test dovrebbero essere organizzati e monitorati da un centro specialistico ma erogati in centri di assistenza sanitaria secondaria non specialistica o nella medicina generale.
- Sottoporre le persone con pancreatite cronica ad una densitometria ossea ogni 2 anni. [Raccomandazione basata sull’esperienza e l’opinione del GDG]
I pazienti con pancreatite cronica hanno un elevato rischio di fratture ed una riduzione della densitĂ minerale ossea.
6. Potenziali ostacoli all’implementazione
Per un’adeguata implementazione di queste raccomandazioni occorrerà condividere a livello nazionale un modello in cui i centri locali interagiscono e collaborano con un centro regionale specializzato in pancreatiti acute per permettere interventi appropriati. Questo includerà la formazione di reti di dietisti specializzati e non per standardizzare l’assistenza nutrizionale delle pancreatiti, in linea con la raccomandazione 14 del report NCEPOD sulla pancreatite acuta9.
7. Raccomandazioni per la ricerca futura
- Nelle persone con sospetta (o con accertamenti in corso per) pancreatite cronica, la cui diagnosi non è stata confermata da uno o più test diagnostici di primo livello (TAC, ecografia, endoscopia del primo tratto digestivo), qual è l’accuratezza diagnostica della colangiopancreatografia con risonanza magnetica (MRCP) con o senza secretina e dell’ecoendoscopia nell’identificazione della pancreatite cronica?
- Nelle persone con dolore cronico da pancreatite cronica l’utilizzo a lungo termine di oppioidi è più efficace e costo-efficace rispetto agli analgesici non oppioidi (inclusa l’analgesia non farmacologica)?
- Qual è il regime insulinico più efficace e costo-efficace per ridurre l’ipoglicemia e l’iperglicemia nel diabete tipo 3c secondario a pancreatite?



