Hot topics
Evidence 2013;5(5): e1000043 doi: 10.4470/E1000043
Pubblicato: 29 maggio 2013
Copyright: © 2013 Cartabellotta. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente lâutilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Lâindagine conoscitiva âLa sfida della tutela della salute tra nuove esigenze del sistema sanitario e obiettivi di finanza pubblicaâ - recentemente avviata dalle commissioni Affari Sociali e Bilancio e Tesoro della Camera - ribadisce la volontà del nuovo esecutivo di garantire la qualità dellâassistenza in un regime di risorse sempre più limitate. Infatti, se lâobiettivo è quello di âfermare la politica dei tagli lineariâ e âavviare una sana spending review che colpisca la spesa sanitaria inappropriataâ, è indispensabile attuare tutte le strategie per ridurre varie tipologie di sprechi, tra cui il sovra-utilizzo di interventi diagnostici (overdiagnosis) e terapeutici (overtreatment) (1).
Il termine overuse (letteralmente sovra-utilizzo) identifica la prescrizione-erogazione di un intervento sanitario che difficilmente migliorerà gli esiti del paziente e per il quale i potenziali rischi superano, in ogni caso, i possibili benefici (2). Si tratta di un fenomeno strettamente legato alla convinzione professionale e sociale che in sanità lâimperativo dominante è âmore is betterâ che, dal punto di vista economico, si concretizza nella categoria più consistente di sprechi (1): procedure diagnostiche invasive eseguite solo per rassicurare i pazienti, ricoveri per malattie lievi o per malattie croniche senza esacerbazioni acute, costosissimi regimi di chemioterapia in pazienti neoplastici terminali, uso indiscriminato di farmaci, screening di efficacia non documentata, etc.
Da molti anni società scientifiche e altre organizzazioni sviluppano indicatori per monitorare il sotto-utilizzo (underuse) di interventi diagnostico-terapeutici efficaci, ma solo recentemente gli sforzi si sono concentrati anche su quelli sovra-utilizzati con lo sviluppo di indicatori di overuse (3-5) (tabella 1). Lâiniziativa che ha avuto la maggiore risonanza scientifica e mediatica è Choosing Wisely (6), lanciata dallâAmerican Board of Internal Medicine (ABIM) Foundation, in collaborazione con Consumer Reports. Choosing Wisely ha offerto un esempio concreto di come le società scientifiche possono contribuire a âscegliere con buonsensoâ test diagnostici e trattamenti anche per evitare tagli indiscriminati. Si tratta, infatti di una preziosissima âlista negativaâ di interventi sanitari inefficaci, inappropriati o dal low-value, indispensabile per professionisti sanitari e policy-makers che devono fronteggiare il progressivo incremento dei costi dellâassistenza sanitaria: oltre 130 test diagnostici, trattamenti e altri interventi sanitari sulla cui utilità âmedici e pazienti dovrebbero interrogarsi (7)â.
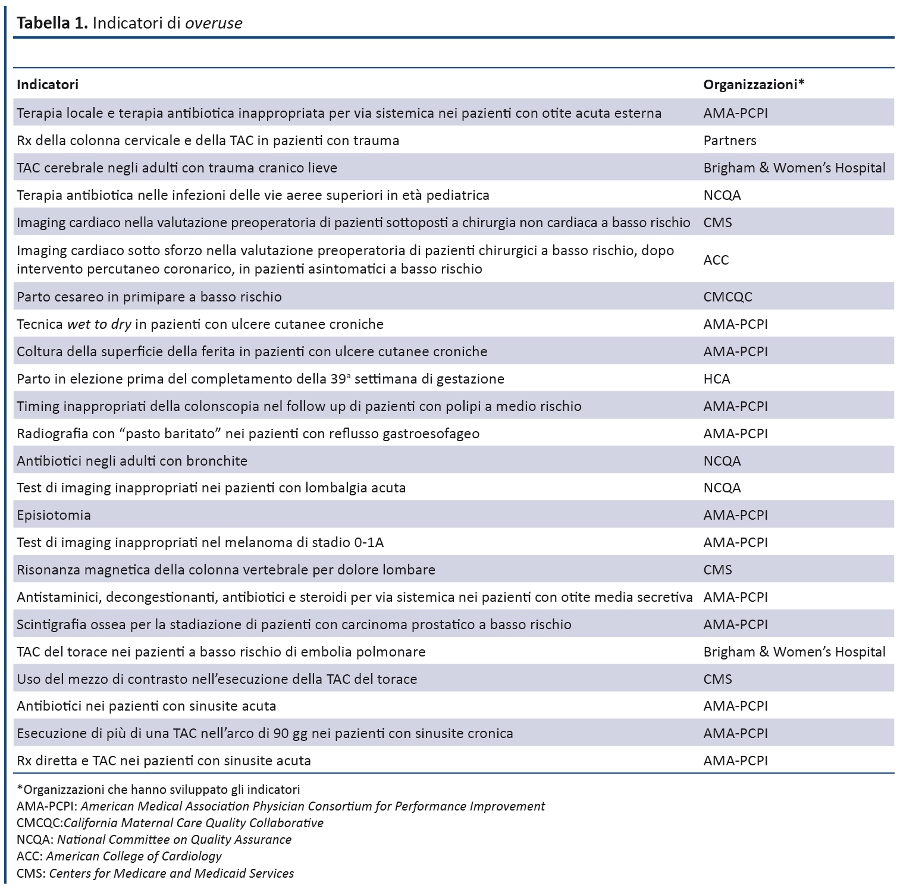
Considerato che gli standard metodologici per sviluppare e valutare lâimpatto degli indicatori di overuse non sono ancora ben definiti, Jason Mathias e David Baker (8) hanno recentemente precisato che il processo di sviluppo, implementazione e valutazione di tali indicatori deve sempre tenere in considerazione due problematiche fondamentali: il livello di evidenza richiesto per definire lâoveruse e le strategie per minimizzare le possibili conseguenze indesiderate.
1. Livello di evidenza richiesto per definire lâoveruse
Idealmente, gli indicatori di overuse dovrebbero essere limitati a interventi diagnostico-terapeutici per i quali esistono robuste âprove di inefficaciaâ; inoltre, dovrebbe essere disponibile almeno una linea guida che raccomandi di non utilizzare lâintervento sanitario, ad eccezione di specifiche condizioni cliniche. In realtà , esistono buone ragioni per sviluppare indicatori di overuse anche con livelli di evidenza meno robusti: infatti, anche se non esistono evidenze dirette che controindicano lâutilizzo di un test diagnostico o di un trattamento, è ragionevole limitarne lâuso se questo non è di documentata efficacia. Peraltro, anche quando sono disponibili âprove di inefficaciaâ di un intervento sanitario, le linee guida tendono a non esprimersi in maniera esplicita contro il loro utilizzo, sia perché gli autori sono poco abituati a formulare raccomandazioni negative, sia perché temono reazioni da parte di medici e i pazienti.
Pertanto, nello sviluppo degli indicatori di overuse, il livello di evidenza richiesto varia in relazione al profilo rischi/benefici dellâintervento sanitario esaminato: in particolare, se i potenziali rischi sono gravi, lâassenza di prove di efficacia è già sufficiente per definire un indicatore di overuse. Ovviamente, chi sviluppa gli indicatori di overuse dovrebbe sempre considerare tutti i rischi e i costi complessivi conseguenti alla cascata di test diagnostici e/o di trattamenti che scaturisce dalla prescrizione iniziale.
2. Minimizzare le potenziali conseguenze indesiderate
Quale principio generale, gli indicatori di overuse dovrebbero essere molto specifici (permettendo di classificare correttamente come overuse un intervento sanitario superfluo), a scapito della loro sensibilità , ovvero la capacità di identificare tutti gli interventi sanitari sovra-utilizzati. Considerato che le potenziali conseguenze indesiderate sono ancora poco note e hanno risvolti medico-legali, oltre che organizzativi ed economici, Mathias e Baker ne hanno identificato diverse categorie con i relativi esempi (tabella 2). In particolare, gli indicatori di overuse possono involontariamente determinare il sottoutilizzo di procedure diagnostico-terapeutiche efficaci; per tale ragione, i sottogruppi di pazienti per i quali lâintervento sanitario può migliorare gli esiti devono essere esclusi. Ad esempio, i pazienti con dolore lombare che presentano segni di allarme (es. cancro, febbre, debolezza) dovrebbero essere esclusi dagli indicatori di sovra-utilizzo della risonanza magnetica, perché i benefici del test sono superiori ai rischi; analogamente, i pazienti che assumono anticoagulanti dovrebbero essere esclusi dagli indicatori di overuse della TAC cerebrale a seguito di un trauma cranico.
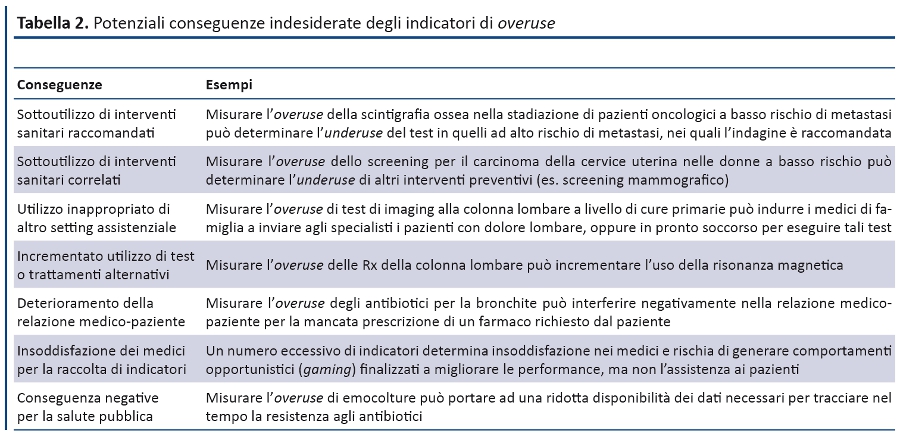
Se attentamente sviluppati, implementati e monitorati, gli indicatori di overuse, oltre a offrire un notevole contributo alla riduzione degli sprechi, possono migliorare la sicurezza e lâefficacia dellâassistenza sanitaria contribuendo a diffondere la consapevolezza professionale e sociale che oggi in sanità lâimperativo dominante deve essere âless is moreâ. In ogni caso, se da un lato è indispensabile contrastare ogni eccesso di medicalizzazione, dallâaltro è indispensabile che le diverse categorie di stakeholders valutino accuratamente tutte le potenziali conseguenze indesiderate degli indicatori di sovra-utilizzo, al fine di massimizzare i benefici e ridurre i rischi per i pazienti, limitando i contenziosi medico-legali.



